食道癌の検査の方法と費用ならびに検査の期間を医師が解説!楽に検査を受ける秘訣とは?

こんにちは。加藤隆佑です。総合病院でがん治療を専門として働いています。
もし、あなたが、食道がんを疑わせる症状がある時は、検査を受けて欲しいです。
食道がんは、早期発見できれば、完治が望める病気だからです。
本日は、食道がんの診断のために必要な検査と費用について、解説いたします。
同時に、私の17年間の食道がん治療の経験をもとに、楽に検査を受ける方法と、食道がんを克服するコツを説明いたします。
目次
食道がんの初期症状(自覚症状)
食道がんは、初期には自覚症状がないことが多く、人間ドックの内視鏡検査などで発見されることが、20%近くあります。
無症状で発見された食道がんは、早期であることが多く、治る確率が高くなります。
食道が、しみるような感覚は、食道がんの初期の症状です。
がんが、さらに大きくなってくると、食物がつかえるような感覚、胸の痛み・背部の痛み、声のかすれが、でます。
食道がんを疑う症状がある時の検査とは?
内視鏡検査
食道がんの症状がある場合は、内視鏡検査を受けることになります。その検査によって、食道がんが、あるか無いかは、はっきりします。
内視鏡検査で、異常所見がなければ、心配はないでしょう。
もし、食道がんを疑わせる病変があれば、疑わしい部位から細胞を採取しつつ、以下のことを確認します。
- 病変の位置
- がんが、どの程度広がっているか?
- がんが、食道の壁にどの程度の深さまで食い込んでいるか?
食道がんが、かなり広い範囲に広がっていても、食道の壁に食い込んでいる程度が浅ければ、内視鏡的に切除できます。
食道の壁に食い込んでいる程度が浅いとは、食道がんが粘膜内にとどまっていることを指します。
また、内視鏡の検査は辛いことが多いので、鎮静剤という少し眠くなる注射をして、検査を受けるケースが多いです。
そのようにすれば、かなり楽に検査を受けることができます。
ここから先は、食道がんの診断になった場合の検査の進め方、並びに治療法を解説していきます。
食道がんにおける血液検査とは?
血液検査によって、以下のことがわかります。
腫瘍マーカー
食道がんではSCCと呼ばれる腫瘍マーカーなどを検査します。
がんがあっても、必ずしも腫瘍マーカーが上昇するとは限りません。
腫瘍マーカーは、手術後の再発のチェックや抗がん剤治療の効果判定の参考に使われます。
臓器の機能が正常化かどうか?
腎機能や肝臓の機能を確認します。
もし、これらの臓器の機能が低下しているようであれば、手術や抗がん剤治療による合併症が起こりやすくなります。
糖尿病がないかどうかも、チェックします。
糖尿病があり血糖値が高いときは、食道がんの治療の前に、糖尿病の治療を優先しないといけないことも、あります。
貧血はないか?
食道がんからの出血により、貧血になることがあります。
もし貧血が強いならば、輸血をしないといけません。
食道がんの超音波内視鏡検査とは?
内視鏡検査の1つです。
内視鏡の先端についた超音波装置を用いて、食道の壁の状態や、食道の外の状態を知ることができます。
その結果、以下のことを知ることができます。
- 食道がんが、どのくらい深く広がっているか
- 周りの臓器まで広がっていないか
- 食道の外側にあるリンパ節に転移していないか
食道がんのCT検査
以下のことを確認するために、CT検査をします。
- 臓器(肺や肝臓など)への転移の有無
- リンパ節への転移の有無
- 食道の周りの臓器(気管や心臓など)へ食道がんが浸潤していないか?
以上の検査結果を通して、治療方針をほぼ決定できます。
病院によっては、さらに、以下のような検査が追加されることが多いです。
食道がんのバリウム検査
バリウムをのんで、食道の形や粘膜などの状態を、X線写真で確認する検査です。
食道がんのPET検査
がん細胞は、ブドウ糖を取り込む性質があります。
そこで、放射性ブドウ糖液を注射し、それがどの部位で取り込まれるかを確認しようというのが、PET検査です。
放射性ブドウ糖液が取り込まれた部位に、食道がんはあると推測できます。
PET検査の結果、「CT検査では、問題ないと判断された場所」に、食道がんの転移が指摘されることがあります。
以上の検査をした上で、最終的な治療方針が決定されます。
検査結果より、以下のような状況であれば、食道がんを手術で取り除けることになります。
- リンパ節の転移があったとしても、食道の周囲にとどまってるとき
- 肝臓や肺といった臓器に転移がないとき
- お腹や胸の中に、食道がんが、ばらまかれている所見(腹水や胸水など)がないとき
食道がんの検査費用と、検査の期間は、どのくらいかかるのか?
実際の食道がんの外科的な手術を行った患者さんの事例で、検査費用をお示しします。
(患者様の置かれている状況や、病院によって、実施される検査内容が異なります。1つの目安としてご覧ください。)
初診料:約3000円
再診料:約700円
上部内視鏡検査(胃カメラ):約14000円
胃カメラで採取した細胞を、顕微鏡で確認する検査(病理検査):約15000円
CT検査:約16000円
採血検査:約10000円
ここまでの検査は2日ほどで終わります。
今回のケースは合計59400円かかっています。
(実際の負担額は59400円のうちの1割から3割です。)
以上の検査で、食道がんが強く疑われたので、さらに、以下の検査に進みます。
食道のバリウム検査:約4000円
PET検査骨:約75000円
手術をすることになったので、さらに、以下の検査を行うことを行いました。
胸のレントゲン写真:約2100円
肺活量の検査:約2000円
心電図検査:約1300円
最後に、食道がんのステージごとの治療法の、大まかなことを、説明いたします。
ステージに応じた治療法
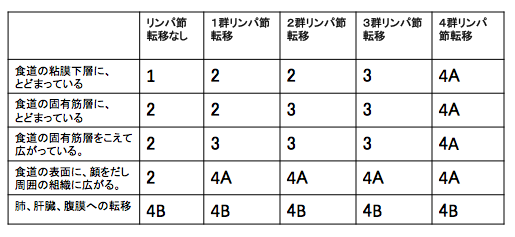
ステージの詳細は以下の通りとなります。
この項目では、ステージごとの食道がんの治療法を解説します。
ステージ0の食道がんの治療方針
内視鏡的な治療で、切除します。それにより、治癒します。
ステージ1の食道がんの治療方針
胸腔鏡もしくは開胸による手術もしくは、「放射線治療+抗がん剤」が標準的な治療です。どちらも、治療成績は同じです。
おのおのの、治療の長所と短所を、主治医から説明を受け、納得した上で、治療法を選びましょう。
さて、手術や、「抗がん剤と放射線治療を同時併用療法」に耐えられるだけの体力がない方も、います。その場合は、放射線治療のみに、なることもあります。
放射線治療のみでも、完治する方は、います。
ちなみに、手術に伴う合併症で、死につながるものは、2〜3%の確率で発生すると、されています。
体力がないと、合併症は発生しやすいです。体力があって、手術に耐えられることを、しっかりと、評価してもらうことが、大切です。
また、手術のあとは、しっかりとリハビリをしてもらい、体力をつけることも必要です。
病院によっては、手術の翌日から、リハビリを開始します。
ステージ2、ステージ3の食道がんの治療方針
以下のどれかによる治療になります。
・胸腔鏡もしくは開胸による手術
・胸腔鏡もしくは開胸による手術をしたのちに、抗がん剤治療
・抗がん剤と放射線治療(抗がん剤だけのこともあり)で、がんを縮小させたのちに、手術
前述しておりますが、食道がんの手術や「抗がん剤と放射線治療を同時併用療法」は、非常に体に負担がかかります。
体力の無い方は、放射線治療のみに、なることもあります。
また、手術のあとに、抗がん剤治療を受けることも、多いです。
手術でがんを全部切除できたように見えても、その時点で、がん細胞が別の臓器に転移している可能性があるからです。
食道がんは、非常に再発しやすいがんなのです。
ステージ2の5年生存率は53.4%、ステージ3の5年生存率は26.1%です。
一方で、再発率をさげる抗がん剤で、確立したものはないという問題点もあります。
そのような中で、数少ないはっきりしていることの1つが、「手術前に抗がん剤治療を受けなかった方で、手術後に、リンパ節転移が判明した場合」の抗がん剤治療は、再発予防に意義があるということです。
「シスプラチン+5-FU」が抗がん剤として用いられることが多いです。
シスプラチンは副作用が強く、腎臓に負担を与えます。シスプラチンよりも副作用が弱い、ネダプラチンというお薬が用いられることもあります。
「シスプラチン+5-FU/LV」と「ネダプラチン+5-FU/LV」の治療成績は、ほぼ同じとされています。
余談ですが、私は、「ネダプラチン+5-FU/LV」で治療をすることが多いです。副作用が少ないからです。
再発率をさげるためにすべきこと
病院の治療だけでは、十分な治療効果とは言えません。
さらに、漢方や、食事療法的なことを、加えましょう。
そして、再発する確率を、さらに、0に近づけることができます。
この段階で、漢方や、食事療法的なことを取り入れることは、非常に重要なのです。例えば、以下のようなデータがあります。
—–
877症例の胃がんの手術後の生存率と食生活の関連を検討した愛知がんセンターからの報告。
豆腐を週に3回以上食べていると、再発などによるがん死の危険率が0.65に減り、生野菜を週3回以上摂取している場合の危険率は0.74になる。
—–
これは胃がんの手術後の生存率に、食事内容を工夫すると、生存率がアップするというデータです。
食道がんでも、同じことは、言えるでしょう。
食道がんを抑えることと、食事内容には、強い関係があることを、知っておいてほしいです。
また、食事だけでなく、漢方も大切です。
漢方は、適切な内容で、必要な用量をしっかり飲みましょう。そのようなことをしっかりと助言できる方から、漢方を提案してもらうと良いです。
漢方は、インターネットでも、信頼できるものが、容易に入手できます。
ただし、不適切な漢方も多いので、注意をして購入することが大切です。
ステージ4の食道がんの治療方針
肝臓、肺、腹膜、複数のリンパ節に、がん細胞がある状態のことです。この状態は、がん細胞が、体に広く散らばっていると予想されます。
手術による治療では、がんをすべて取り除けないために、抗がん剤治療が中心となります。
抗がん剤であれば、がんを倒す薬の成分を、体の血流にのって、体中にひろがったがん細胞に、行き渡らせることができるからです。
その治療により、体に広く散らばっているがんが、制御できたと予想される場合は、根治を目指した手術が、なされることも、あります。
食道がんは、完治を望める病気になりました。
食道がんは、以前に比べると、克服できる病気になってきました。
一方で、さらに、生存率をあげたり、再発率をさげるために、病院の治療に加えて、取り入れるべきことも、あります。
病院で受ける治療は大切ですが、それだけでは、十分ではないのです。
たとえ、余命宣告をされていたとしても、もっと長く生きることは、できます。
そして、食道がんに負けない体を作っていきましょう。そのために、知っておくことがあります。