子宮体がんの治療の流れ|症状、診断そして治療までを医師が解説

こんにちは。加藤隆佑です。がん治療の専門医として、小樽協会病院で勤務しています。
さて、私の17年間のがん治療の経験を踏まえて、子宮体がんの治療の流れと、子宮体がんを克服するためのコツを書いていきます。
目次
子宮体がんの初期症状(自覚症状)
子宮がんは、子宮頸がんと子宮体がん(子宮内膜がん)に分けられます。
さて、子宮体がんは、赤ちゃんを育てる子宮の内側にある、子宮内膜というところから発生するがんです。
まれに、子宮の筋肉の層から子宮肉腫というがんが発生しますが、これは、子宮体がんとはまったく違う病気です。
最もよくみられる症状は出血です。
閉経後に、少量ずつ続く出血は、子宮体がんの疑いがありますので、早めに婦人科を受診しましょう。
それ以外には、おりものの増加、排尿痛や排尿困難、性交時痛、骨盤領域の痛みなどの症状が挙げられます。
このような症状があれば、婦人科医の診察を受けることが大切です。
子宮頸がんの検査で異常がなくても、「子宮体がんではない」ということには、なりません。その点は、注意が必要です。
早期に発見すれば、治りやすいがんです。
一部の子宮体がんは、遺伝性であることは、忘れるべきではありません。
アメリカのガイドラインでは、以下のことが、推奨されています。
50歳未満で、子宮体がんになったり、血のつながりのある方に、大腸がんや子宮体がんの方がいる時は、遺伝子検査を受けること
子宮体がんを疑う症状がある時に、行われる検査とは?
はじめに超音波検査と、細胞診検査をすることになります。その検査で、子宮体がんが疑わしいときには、組織診の検査をすることになります。
子宮体がんの超音波検査とは?
子宮体がんの性質や状態をみたり、腫瘍と周囲の臓器との位置関係や、別の臓器やリンパ節への転移の有無を調べたりします。
2つのやり方があります。
1、体表からの超音波検査
超音波装置を体の表面にあてて、腹部の中の観察をします。
2、腟の中から超音波検査
腟の中から超音波をあてて調べる超音波検査です。より近い距離から、子宮やその周囲の臓器の状態を確認できます。
子宮内膜の厚さが厚いと、子宮体がんの可能性があると判断してされます。
子宮体がんの細胞診検査とは?
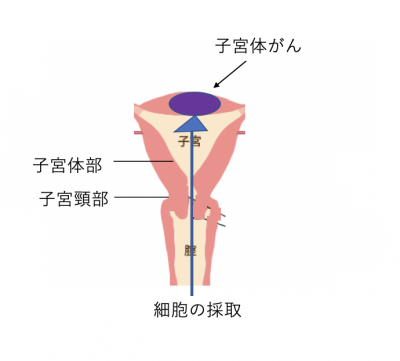
細いチューブやブラシのような器具で、子宮の内膜の細胞を少しとります。そして、正常な細胞かどうかを顕微鏡で観察します。
個人差はありますが、チクッとした痛みを感じる場合があります。
「この検査で子宮体がんが疑わしい場合」や、「この検査では異常なくても、超音波検査から子宮体がんの存在を否定できない場合」には、次のステップに進みます。
内視鏡を用いた観察と組織診断とは?
内視鏡を、腟から子宮の奥に入れます。直径3ミリ程度の細いカメラを用いるので、痛みはほとんどありません。そして、子宮の中を観察します。
そして、内視鏡検査で、子宮の体部の内膜、つまり子宮の内側に異常所見があれば、細いスプーンやチューブのような器具で、疑わしい部分の内膜を、削り取ります。そして、削り取ったものを、顕微鏡で観察して、がん細胞がないかを確認します。
子宮体がんの細胞があれば、子宮体がんの診断が、確定します。これを組織診断と言います。
ところで、前述しました細胞診では、こすりとった結果、がんから落ちてきた細胞を観察するだけで、少量の細胞しか採取できません。
一方で、こちらの検査では、細胞診に比べれば、より多くの細胞を採取できるために、より精度の高い診断ができます。
この検査では、痛みを感じたり、出血したりする場合があります。
子宮内膜増殖症との鑑別が難しい場合などは,子宮内膜の全面を掻き出す検査が、行われる場合もあります。
強い痛みを伴うので、麻酔をかけて行います。
この検査で、子宮体がんの強い疑い、もしくは診断がつけば、CT、MRI、PETなどを行います。
どのように、がんが広がっているを、予想をつけます。
子宮体がんのCT検査とは?
CT検査では、X線を利用して、卵巣から離れた場所への転移の有無や、リンパ節転移の有無などを確認します。
子宮体がんのMRI検査とは?
磁気を利用して、周囲の臓器への腫瘍の広がりや、腫瘍の大きさ、性質や状態を確認します。
子宮体がんにおける血液検査とは?
血液検査によって、以下のことがわかります。
1、腫瘍マーカー
子宮体がんではCA125,CA19-9, CEA と呼ばれる腫瘍マーカーなどを検査します。
ただし、がんがあっても、必ずしも腫瘍マーカーが上昇するとは限りません。
腫瘍マーカーは、手術後の再発のチェックや抗がん剤治療の効果判定の参考に使われます。
2、臓器の機能が正常化かどうか?
腎機能や肝臓の機能を確認します。
もし、これらの臓器の機能が低下しているようであれば、手術や抗がん剤治療による合併症が起こりやすくなります。
糖尿病がないかどうかも、チェックします。
糖尿病があり血糖値が高いときは、子宮体がんの治療の前に、糖尿病の治療を優先しないといけないことも、あります。
さて、これらの検査結果を総合して、子宮体がんのステージを決定します。
そして、ステージごとに治療方針は、定まっているので、それに従い治療をしていきます。
以上の検査結果を踏まえて、ステージを決定します。
ステージ1:がんが子宮体部のみに認められ、ほかに広がっていない
ステージ1は、さらに、以下のように分けられます。
ステージ1aは、がんが、子宮の筋層の1/2未満にしか食い込んでいない。
ステージ1bは、がんが、子宮の筋層の1/2以上に、食い込んでいる。
ステージ2:がんが子宮体部を越えて、子宮の頸部に、広がった状態
ステージ3:がんが、子宮の外に広がっているか、骨盤より外までは、広がっていな状態。もしくは、骨盤内あるいは大動脈周囲のリンパ節に転移がある状態
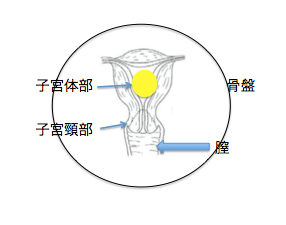
下の図は、子宮体部、子宮頸部、骨盤の位置関係を知っていただくための、簡単な図です。黄色の丸は、がんです。
ステージ4:がんが骨盤を越えて別の部位へ広がるか、膀胱、腸の粘膜を侵すもの、あるいは遠くの臓器(肺、肝臓、腹腔内など)に転移のあるもの
手術の結果、がんが、どの程度広がっているか判明した時点で、子宮体がんの最終的なステージが、最終的に決まります。
従って、手術前に推定されるステージと、最終的なステージが、一致しないことが、あります。
最後に、ステージごとの治療法の概要を説明します。
ステージに応じた治療法
子宮体がんは、若い方も、かかる確率が高いがんです。そこで、妊娠を希望される方と、そうでない方で、手術のやり方が異なることがあります。
具体的には、「ステージ1の子宮体がんで、がんが、子宮の内膜にとどまり、さらに、がんの顔つきがそれほど悪くない」ならば、ホルモン療法を行います。そして、がんが消失したならば、妊娠を促すという形になります。
ホルモン療法で、約50%の方が、がんが完全に消失します。
ステージ1、ステージ2の子宮体がん
がんが、子宮にとどまっている段階です。
もし、妊娠を希望され、適応があるならば、前述の治療法になります。
妊娠を希望されなければ、手術で、がんを取り除きます。
「子宮+卵巣+卵管」を切除します。がんが転移しているかもしれないリンパ節も切除します。
手術による治療を受けた場合は、その結果によっては、再発率を下げるために、抗がん剤治療や放射線治療を、受けた方が良いことも、あります。
がんを手術で全部切除できたように見えても、すでにがん細胞が別の臓器に転移している可能性があるからです。
さて、抗がん剤は、以下のどちらかが、用いられることが多いです。
パクリタキセル+カルボプラチン
ドキソルビシン+シスプラチン
手術後の療は、負担のない範囲で治療を受け、後遺症が残らないようにすることが、大切です。
ステージ3の子宮体がん
がんが、子宮の外に広がっているが、骨盤より外までは、広がっていな状態。もしくは、骨盤内あるいは大動脈周囲のリンパ節に転移がある状態です。
手術で、がんの切除を試みます。
手術による治療を受けた場合は、再発率を下げるために、抗がん剤治療を、受けることになるケースが大半です。
さて、ステージ3と診断された方の中には、手術で、すべてのがんを、取り除けないと判断されることもあります。
その場合は、以下のうちの、どれかの治療法を試みます。
- はじめに抗がん剤にて、がんを縮小させてから、手術で、がんを取り除く。
- 手術でがんを、取り除けるだけ取り除いた後に、取り除きれなかったがんを、抗がん剤で治療する。
抗がん剤は、先ほど提示した「パクリタキセル+カルボプラチン」や「ドキソルビシン+シスプラチン」が、広く用いられます。
ステージ4や再発の子宮体がん
がんが骨盤を越えて別の部位へ広がるか、膀胱、腸の粘膜を侵すもの、あるいは遠くの臓器(肺、肝臓、腹腔内など)に転移のある状態が、ステージ4です。
手術で、全ての、がん細胞を取り除くことはできません。
主に、3つの治療戦略があります。
1、抗がん剤治療が中心となります。
状況によっては、放射線治療を、足す事もあります。
その結果、がんが縮小して、完治を目指せる状況になれば、手術に踏み切ることになります。
そのような状況にもってこれれば、根治もしくは、長期にわたるがんの制御の可能性が、見込まれることになります。
2、手術で、可能な限り、がんを取り除きます。
そして、取りきれなかったがんを、抗がん剤によって叩きます。
取り残したがんが、1cm未満にできると、良い治療成績が期待できると言われています。
子宮体がんは、完治を望める病気になりました。
子宮体がんは、以前に比べると、克服できる病気になってきました。
一方で、さらに、生存率をあげたり、再発率をさげるために、病院の治療に加えて、取り入れるべきことも、あります。
病院で受ける治療は大切ですが、それだけでは、十分ではないのです。
たとえ、余命宣告をされていたとしても、もっと長く生きることは、できます。
そして、子宮体がんに負けない体を作っていきましょう。そのために、知っておくことがあります。


